Physiopathologie
Un traumatisme ou une lésion endothéliale entraînent une vasoconstriction, un ralentissement du débit et une margination des éléments figurés, dont les plaquettes, qui adhèrent au tissu lésé. Il se forme un clou hémostatique plaquettaire qui tend à arrêter le saignement.
Une vasodilatation excessive, en distendant l’endothélium, peut aussi faire apparaître des zones sous-endothéliales mouillables où les plaquettes peuvent adhérer.
Les plaquettes
Ce sont des cellules anucléées contenant des mitochondries et dont la durée de vie moyenne est de l’ordre de dix jours.
Elles sont au nombre de 2 à 300 000 par mm3 de sang. Une chute de leur nombre ou thrombopénie peut résulter d’une insuffisance de leur production, de leur séquestration splénique, d’une augmentation de leur destruction ou de leur consommation au niveau d’un caillot. Les thrombopénies entraînent des saignements cutanés (pétéchies) et muqueux.
A l’état normal, leur forme est discoïde. En réponse à une stimulation, elles changent de forme, deviennent sphériques, puis émettent des pseudopodes qui s’allongent lors des stimulations ultérieures.
Elles adhèrent aux surfaces vasculaires mouillables, parois lésées, fibres de collagène, mais pas à l’endothélium sain. Dans des conditions pathologiques, elles adhèrent entre elles : c’est l’agrégation plaquettaire qui est d’abord réversible sous l’influence de l’augmentation de l’AMP cyclique intraplaquettaire, puis irréversible avec libération de diverses substances (adénosine diphosphate ou ADP, sérotonine, thromboxanes). Les plaquettes, à ce moment là, se soudent sous l’influence de la thrombine.
Le rôle des plaquettes est plus important dans les thromboses artérielles que dans les thromboses veineuses : les thrombi veineux sont faits essentiellement d’érythrocytes emprisonnés dans les filaments de fibrine alors que les thrombi artériels contiennent surtout des amas de plaquettes et de globules blancs et rouges. En conséquence, les anticoagulants seraient plus adaptés à la prévention des thromboses veineuses, et les anti-agrégants plaquettaires à celle des thromboses artérielles.
- des protéines contractiles, actine et myosine, responsables de leur changement de forme
- diverses enzymes, en particulier une Ca2+-ATPase vésiculaire, des cyclooxygénases, une thromboxane synthase
- diverses substances à activité procoagulante qu’elles peuvent libérer comme le PAF (platelet agregating factor), les thromboxanes, des corps denses riches en adénosine triphosphate ou ATP, ADP, sérotonine, des granules a contenant le facteur plaquettaire 4, le facteur von Willebrand, des facteurs de croissance tels que le PDGF (platelet derived growth factor), la thrombospondine-1.
La membrane plasmique des plaquettes porte :
- des molécules adhésives qui sont des glycoprotéines pouvant interagir avec le fibrinogène, le collagène etc. L’une d’elle, la glycoprotéine IIb/IIIa, intégrine de surface, joue un rôle essentiel dans l’agrégation plaquettaire. Elle permet, à l’état activé, aux plaquettes d’adhérer les unes aux autres par l’intermédiaire du fibrinogène qui a une structure symétrique et établit un pont entre deux molécules de glycoprotéine IIb/IIIa de deux plaquettes différentes. Le récepteur de la glycoprotéine IIb/IIIa fixe le fibrinogène mais aussi la fibronectine, polypeptide homodimérique et le facteur von Willebrand. L’ADP extracellulaire, la thrombine, l’adrénaline activent la glycoprotéine IIb/IIIa. D’autres glycoprotéines interviennent dans la fixation des plaquettes au collagène (sous endothélium).
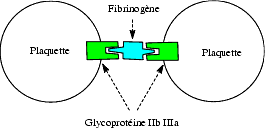 Rôle de la glycoprotéine IIb/IIIa dans l’agrégation plaquettaire
Rôle de la glycoprotéine IIb/IIIa dans l’agrégation plaquettaire - des récepteurs de divers messagers parmi lesquels on peut distinguer ceux dont la stimulation accentue l’agrégabilité et ceux qui la réduisent.
- le récepteur de la thrombine dont la stimulation active la phospholipase C qui hydrolyse le PIP2 en IP3 et DAG avec augmentation du calcium intracellulaire à l’origine des changements de forme de la plaquette et de la libération de médiateurs
- le récepteur adrénergique a2 dont l’activation abaisse l’AMPc intraplaquettaire
- le récepteur de l’ADP. L’activation de la plaquette par l’ADP se traduit immédiatement par un changement de forme de la plaquette et s’accompagne d’une augmentation du Ca2+ intraplaquettaire .
- le récepteur de la sérotonine de type 5HT2
- le récepteur du PAF
- le récepteur des thromboxanes.
Endothélium
L’endothélium, constitué d’une simple couche cellulaire, est le lieu de synthèse de la PGI2, de l’activateur tissulaire du plasminogène (tissue plasminogen activator), du facteur von Willebrand qui intervient dans l’adhésion plaquettaire au sous-endothélium, et du monoxyde d’azote.
Il porte à sa surface de nombreuses molécules qui, après activation, peuvent fixer les leucocytes, la fibronectine, le collagène etc.
La thrombomoduline est une glycoprotéine membranaire des cellules endothéliales qui, en présence de thrombine, active la protéine C.
D’autres substances qui interviennent dans l’agrégation plaquettaire comme le fibrinogène ne proviennent ni des plaquettes ni de l’endothélium mais sont d’origine hépatique.
Médicaments modifiant le temps endothélio-plaquettaire
Le précédent rappel montre que l’on peut imaginer beaucoup de mécanismes pour modifier le temps endothélio-plaquettaire de la coagulation ou hémostase primaire.
Des modifications alimentaires par apport d’huile de poisson contenant de l’acide eicosapenténoïque (EPA, C20 :5, w3) et de l’acide docosahexaénoïque (DHA, C22 :6, w3) ont un effet antiagrégant plaquettaire par synthèse de PGI3 qui est actif alors que le TXA3 est inactif (Voir « Inhibiteurs des cyclooxygénases ».).
Les médicaments prescrits comme antiagrégants plaquettaires sont l’aspirine, la ticlopidine, le clopidrogel, le dipyridamole et des antagonistes de la glycoprotéine IIb/IIIa.
Aspirine
L’aspirine, commercialisée depuis près de cent ans, a été proposée comme antithrombotique en 1953.
L’aspirine prolonge le temps de saignement pendant plusieurs jours après une prise unique.
Elle inhibe le site actif de la cyclooxygénase en l’acétylant, il s’agit donc d’une liaison covalente irréversible. Les plaquettes n’ayant pas la possibilité de synthétiser de nouvelles enzymes du fait de l’absence de noyau, l’inhibition durera toute la vie de la plaquette, c’est-à-dire de 7 à 10 jours. Par contre, la cellule endothéliale nucléée peut synthétiser la cyclooxygénase.
A faibles doses, l’aspirine inhibe davantage la cyclooxygénase plaquettaire qui produit des thromboxanes que la cyclooxygénase endothéliale qui produit le PGI2, ce qui entraîne un effet de type antiagrégant plaquettaire par la prédominance de l’effet PGI2. Elle modifie aussi la synthèse des lipoxines (Voir « Particularités de l’aspirine ».).
L’aspirine acétyle également le fibrinogène et, par ce mécanisme, augmente l’activité des médicaments fibrinolytiques. À doses élevées, elle peut également diminuer le taux de prothrombine.
La posologie d’aspirine habituellement conseillée en traitement préventif au long cours, chez des personnes ayant eu des manifestations cliniques rattachées à l’athérosclérose, est de 50 à 100 mg/jour, ce qui est obtenu avec des présentations qui étaient utilisées en pédiatrie. Lors d’un épisode thrombotique aigu, une posologie supérieure, de l’ordre de 0,5 g/jour, est habituellement utilisée.
L’ensemble des études cliniques reconnaît une efficacité à l’aspirine dans le traitement de l’infarctus du myocarde et de ses récidives ainsi que dans celui de l’angine de poitrine instable, dans la prévention des accidents vasculaires cérébraux et des thromboses liées aux prothèses valvulaires.
Les présentations sachets aspégic* et kardégic* sont peu pratiques pour un usage quotidien prolongé car il faut les dissoudre dans un verre d’eau. On peut utiliser des comprimés d’ASPRO* 320 mg et les fractionner en 2 ou en 4.
| Aspirine | ASPÉGIC * ORAL Sachets 100 et 250mg, INJECTABLE 500 et 1000 mg KARDÉGIC* Sachets 75, 160 et 300 mg ; et 500 mg injectable ASPRO* 320 mg, comprimés sécables |
Même à faible dose, l’aspirine peut avoir des effets indésirables, notamment digestifs, et augmenter le risque de saignements.
Aux doses plus élevées, 0,5 g par prise, l’aspirine a un effet antalgique (Voir « Inhibiteurs des cyclooxygénases ».).
Ticlopidine
La ticlopidine inhibe in vivo l’agrégation plaquettaire et la libération de diverses substances par les plaquettes. Sur les plaquettes, in vitro, elle est sans effet et on suppose qu’elle agit par l’intermédiaire d’un de ses métabolites qui n’a pas été identifié. Elle agit non pas en inhibant les cyclooxygénases ou la glycoprotéine IIb/IIIa mais en s’opposant aux effets de l’ADP.
La ticlopidine favoriserait de plus la désagrégation des amas plaquettaires et pourrait s’opposer aussi à l’athérosclérose. Elle augmente également la déformabilité des hématies.
Elle est indiquée pour la prévention des accidents ischémiques vasculaires périphériques et cérébraux et pour la prévention et la correction des troubles plaquettaires induits par les circuits extracorporels et des endoprothèses coronaires.
La ticlopidine est plus efficace que l’aspirine comme antiagrégant plaquettaire, mais entraîne davantage de risque d’hémorragies digestives, en particulier en cas d’ulcère gastrique ou duodénal.
| Ticlopidine | TICLID* Cp |
Elle peut avoir des effets indésirables graves, en particulier hépatiques et surtout hématologiques (agranulocytoses, thrombopénies, anémies). Au cours des traitements par la tipoclidine, il faut donc surveiller la formule sanguine, la fonction hépatique et, d’une manière générale, éviter de l’associer à un autre médicament à effet anticoagulant.
Il est conseillé de prendre la ticlopidine pendant les repas pour diminuer le risque de troubles digestifs.
La ticlopidine est délaissée au profit du clopidogrel, mieux toléré.
Clopidogrel
Le clopidogrel est un antiagrégant plaquettaire dont la structure chimique est proche de celle de la ticlopidine. Il est plus actif : le comprimé de clopidogrel contient 75 mg de produit actif alors que le comprimé de ticlopidine en contient 250 mg. Le principal avantage du clopidogrel par rapport à la ticlopidine est d’entraîner beaucoup moins de neutropénies et d’agranulocytoses mais il peut être exceptionnellement à l’origine de purpura thrombopénique thrombotique, surtout au cours des deux premières semaines de traitement.
Il est indiqué dans la prévention des accidents thrombotiques, infarctus du myocarde, accident vasculaire cérébral ischémique. Il remplace la ticlopidine.
| Clopidrogrel | PLAVIX* Cp |
Prasugrel
Le prasugrel est un analogue du clopidrogrel, commercialisé en France en janvier 2010 sous le nom Efient*, comprimé à 10 mg.
Dipyridamole
Le dipyridamole est un vasodilatateur qui agit essentiellement en inhibant la recapture d’adénosine. Utilisé seul dans la prévention des accidents thrombo-emboliques, il n’a pas donné de résultats très convaincants.
| Dipyridamole | PERSANTINE* Cp 25 et 75 mg |
L’association dipyridamole et aspirine à la posologie de deux comprimés par jour, ce qui apporte 50 mg d’aspirine par jour, s’est révélée dans un essai clinique plus efficace sur la courbe de mortalité que chacun des produits pris isolément.
| Dipyridamole (200 mg) + Aspirine (25 mg) | ASASANTINE LP* Cp |
Antagonistes de la glycoprotéine IIb/IIIa
De nombreux antagonistes du récepteur de la glycoprotéine IIb/IIIa sont en cours de développement. Au cours des dix dernières années, plus de 250 brevets d’antagonistes de ce récepteur, potentiellement utilisables en clinique, ont été déposés. Il s’agit de molécules de type anticorps ou de synthèse organique, peptidiques ou non peptidiques, comme le tirofiban, l’orbofiban. Ils ont un effet antithrombotique important et sont utilisés en milieu hospitalier.
Abciximab
Le premier antagoniste commercialisé a été l’abciximab, fragment Fab de l’anticorps monoclonal. Il bloque le récepteur de la glycoprotéine GPIIb/IIIa de la membrane plasmique des plaquettes et inhibe ainsi l’agrégation plaquettaire. Il est utilisé en association avec l’héparine et l’aspirine dans la prévention des thromboses consécutives aux angioplasties coronaires à haut risque thrombotique. Il s’administre par voie intraveineuse, en une fois, dix minutes avant l’intervention. Il s’agit d’un puissant antiagrégant plaquettaire susceptible d’entraîner des hémorragies et dont l’administration doit se faire en milieu spécialisé et être strictement contrôlée. Il peut également être à l’origine de manifestations allergiques et de thrombopénies.
| Abciximab | RÉOPRO* Inj |
Eptifibatide
L’eptifibatide est un heptapeptide cyclique synthétique, inhibiteur du récepteur de la glycoprotéine IIb/IIIa. Il inhibe l’agrégation plaquettaire d’une manière dose-dépendante et rapidement réversible. Il est indiqué dans les syndromes coronariens avec menace d’infarctus. Il s’administre en perfusion intraveineuse.
| Eptifibatide | INTEGRILIN Inj |
Tirofiban
Le tirofiban est un antagoniste non peptidique du récepteur de la glycoprotéine IIb/IIIa. Il est aussi indiqué dans les syndromes coronariens avec menace d’infarctus. Il s’administre en perfusion intraveineuse, sa posologie étant adaptée au poids du malade.
| Tirofiban | AGRASTAT* Inj |
Ces trois inhibiteurs du récepteur de la glycoprotéine IIb/IIIa s’utilisent en association avec l’héparine standard et l’aspirine.
